Obsah článku
- Transplantace ledviny je chirurgický zákrok, při kterém je pacientovi s vážným selháním ledvin implantována zdravá ledvina od dárce. Tento proces je zásadní pro zajištění dlouhodobého přežití a zlepšení kvality života u pacientů, jejichž vlastní ledviny již nefungují.
- Dárce může být živý (příbuzný, přítel) nebo zemřelý (s kompatibilní krevní skupinou a tkáňovými znaky).
- Pacient podstupuje testy na posouzení zdravotního stavu a kompatibility s ledvinou dárce.
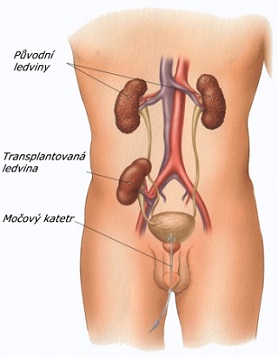
- Nová ledvina je umístěna do dolní části břicha. Původní ledviny obvykle zůstávají na místě, pokud nezpůsobují komplikace.
 Transplantace ledviny je formou léčby vleklého selhání ledvin, která je pro tělo přirozenější než krevní nebo břišní dialýza. Ani tato metoda ale není dokonalá a také se nehodí pro všechny nemocné.
Transplantace ledviny je formou léčby vleklého selhání ledvin, která je pro tělo přirozenější než krevní nebo břišní dialýza. Ani tato metoda ale není dokonalá a také se nehodí pro všechny nemocné.
Jaké jsou typy transplantace ledviny?
Rozlišujeme 2 hlavní typy transplantace ledviny – ze žijícího a ze zemřelého dárce.
1. Transplantace ledviny ze žijícího dárce
Transplantace ledviny ze žijícího dárce je pro nemocného se selháním ledvin nejvýhodnější možností, protože se dá nejlépe načasovat, má nejméně komplikací a ledvina většinou pracuje lépe a déle než ledvina ze zemřelého dárce. Podmínkou ale je (kromě zdravotního stavu pacienta), že se v jeho okolí najde žijící dárce, který je ochoten a po zdravotní stránce schopen mu jednu ledvinu darovat.
Ani vysoký věk dárce nemusí být překážkou darování ledviny, záleží na funkci ledvin a zdravotním stavu. Dárce nemusí být s pacientem pokrevně příbuzný (může to tedy být partner, nevlastní sourozenec, blízký kamarád apod.), ale musí mít vhodnou krevní skupinu (krevní skupina nemusí být stejná).
Zvláštním typem transplantace ze žijícího dárce je tzv. „zkřížená transplantace“, ke které se přistupuje v případě, že nemocný má člověka, který mu je ochoten a schopen ledvinu darovat, ale jeho krevní skupina k tomu není vhodná nebo je jiná, většinou imunologická překážka transplantace. Potom může transplantační středisko takové dvojici zprostředkovat kontakt s druhou dvojicí se stejným problémem, a dárci mohou darovat ledviny „zkříženě“, tedy nemocnému z druhé dvojice. Obě transplantace pak probíhají současně v jeden den.
2. Transplantace ledviny od zemřelého dárce
Transplantace ledviny od zemřelého dárce je vhodnou možností pro ty nemocné, kteří nemají vhodného dárce nebo si nepřejí, aby jim někdo z okolí ledvinu daroval. Tito nemocní jsou po důkladném vyšetření zařazeni na tzv. čekací listinu (často se i u nás užívá anglický název waiting list, čti [vejting list]), což je seznam, na němž jsou všichni nemocní, kteří čekají na transplantaci ledviny. Ve chvíli, kdy je k dispozici „volná“ ledvina, vybere se vhodný příjemce (podle krevní skupiny a dalších znaků i podle doby čekání) a ten dostane ledvinu přidělenu. Pokud pacient čeká na transplantaci ledviny déle než 3 roky, dostává se do přednostního pořadí. Takto přednostně jsou také transplantovány děti a nemocní, u nichž není možné žádným způsobem provádět dialýzu.
U diabetiků 1. typu se selháním ledvin se provádí kombinovaná transplantace ledviny a slinivky ze zemřelého dárce. Ta je kromě náhrady funkce ledvin schopna díky současné transplantaci části slinivky „vyléčit“ nebo výrazně zmírnit cukrovku. Cukrovka (diabetes) 1. typu je totiž způsobena nedostatečnou činností těch buněk slinivky, které tvoří inzulín.
Kde se transplantace ledvin provádí?
Transplantace ledviny se provádí v ČR v několika transplantačních centrech v krajských městech (Praha – IKEM, Plzeň, Hradec Králové, Brno – Nemocnice U sv. Anny, Olomouc, Ostrava). Kombinované transplantace ledviny a slinivky se provádějí pouze v Institutu klinické a experimentální medicíny (IKEM) v Praze, transplantace dětí ve Fakultní nemocnici Motol v Praze. Na těchto pracovištích také dochází ke zhodnocení, zda je pacient schopen transplantace, a k zařazení pacienta na čekací listinu. Transplantační středisko také definitivně hodnotí, zda je případný dárce ledviny skutečně po všech stránkách schopen ledvinu darovat. Předtransplantační vyšetření se ale většinou provádí v místě, kde je nemocný dialyzován nebo ošetřován se svým onemocněním ledvin. V případě pochybností např. o možnosti transplantace u komplikovaných pacientů je možné kontaktovat Transplantační centrum v Praze v IKEM.
Nepoškodí darování ledviny dárce?
Možný dárce ledviny prodělá před zvažovaným darováním ledviny důkladné vyšetření, které zhodnotí činnost ledvin, vyloučí jejich onemocnění a posoudí jeho celkový zdravotní stav. Jen pokud vyšetření ukáže, že by odnětí ledviny nemělo dárce v průběhu celého života poškodit, může se k transplantaci přistoupit. Dárce ledviny je pak dlouhodobě sledován, aby se jakékoliv případné nově vzniklé onemocnění odhalilo co nejdříve. Darování ledviny musí být zcela dobrovolné, dárce k tomuto činu nesmí být nucen ani ho nesmí provést za úplatu. Proto je součástí předtransplantačního vyšetření i vyšetření psychologické.
Získá dárce ledviny něco?
Dárce ledviny získá dobrý pocit, že mimořádně pomohl jinému člověku. Darování ledviny totiž výrazně zlepší kvalitu života pacienta s onemocněním ledvin a prodlouží mu život. I přes určité nepohodlí v období kolem operace jsou tedy dárci ledviny rádi, že se pro darování ledviny rozhodli, a prakticky všichni by se rozhodli darovat ledvinu znovu. Jedině proto existují dokonce dárci, kteří darují ledvinu neznámému člověku. V důsledku pečlivého předtransplantačního vyšetření a následného sledování žijí dárci ledviny dokonce v průměru déle než ostatní lidé. Darování ledviny naopak nesmí být podmíněno finanční odměnou ani jinou materiální výhodou.
Jak se na transplantaci musím připravit?
Před transplantací musí pacient podstoupit řadu vyšetření, které vyloučí skryté ložisko infekce ve Vašem těle a odhalí případné problémy, které by mohly po transplantaci nastat. Pokud se nenajde neodstranitelná překážka transplantace, může nemocný transplantaci podstoupit (v případě žijícího dárce) nebo být zapsán na čekací listinu (v případě zemřelého dárce).
Kdy se transplantace ledviny provádí?
V ideálním případě je nemocný dlouhodobě sledovaný v nefrologické ambulanci a ve chvíli, kdy se činnost ledvin horší natolik, že se dá očekávat jejich selhání během několika měsíců, provede se předtransplantační vyšetření a pokud není nalezena překážka transplantace a pacient má někoho, kdo by mu ledvinu daroval, může být transplantace ledviny ze živého dárce provedena dokonce ještě před zahájením dialýzy, nebo pak kdykoliv v průběhu dialyzační léčby. Pokud se takový dárce nenajde, může být nemocný již před zahájením dialýzy (krevní nebo břišní) zapsán na čekací listinu pro transplantaci ze zemřelého dárce. Samotná transplantace se pak provádí ve chvíli, kdy je k dispozici vhodná ledvina, tedy před zahájením dialýzy nebo v průběhu dialyzační léčby. Čekání může trvat několik dní, ale i několik let. Výsledky transplantací provedených před zahájením dialýzy nebo krátce po ní jsou výrazně lepší než výsledky transplantací prováděných po delší době dialyzační léčby, proto by transplantace měla být zvažována už před zahájením dialýzy.
Jak se samotná transplantace ledviny provádí?
Ve chvíli, kdy je k dispozici vhodná ledvina a nemocný na čekací listině nemá ani přechodnou překážku transplantace (třeba nachlazení), je povolán do transplantačního centra, v případě potřeby proběhne ještě hemodialýza a poté začíná samotná operace. U transplantace ze živého dárce vědí nemocný i dárce dopředu, kdy bude transplantace probíhat. Transplantovaná ledvina se nedává na místo vlastních ledvin, ty se většinou ponechávají na svém místě, ale všívá se do levého nebo pravého podbříšku, takže je pak po operaci pod kůží hmatná. Cévy se přišívají na kyčelní cévy mířící do dolní končetiny a močovod se všívá do močového měchýře. Pokud se současně transplantuje slinivka, umísťuje se do druhostranného podbříšku a její vývod se napojuje na střevo. Již v průběhu operace nebo před ní dostává pacient imunosupresiva, tedy léky k zabránění odhojení (odmítnutí) ledviny. Tělo totiž vnímá ledvinu jako cizí věc (podobně jako mikroby při onemocněních nebo třeba třísku v kůži), brání se proti ní a snaží se ji zničit. Toto se nazývá odhojení (odmítnutí) ledviny, latinsky rejekce. Imunosupresiva tuto rejekci potlačují tím, že tlumí činnost systému obranyschopnosti těla. Nevýhodou podávání imunosupresiv je současné oslabení obranyschopnosti – imunity proti běžným infekcím.
Sponzorováno
Co následuje po operaci?
Po transplantaci je pacient většinou několik týdnů v nemocnici a užívá léky proti odhojení ledviny – imunosupresiva. Kontroluje se funkce nové ledviny a celkový zdravotní stav. Při bezproblémovém průběhu potom po propuštění dojíždí nemocný na kontroly nejprve častěji (třeba týdně), později méně často (i jednou za několik měsíců). Podle místa bydliště a domluvy mohou kontroly probíhat v transplantačním středisku, u ošetřujícího nefrologa nebo střídavě u obou. Léky proti odhojení ledviny musí pacient užívat po celou dobu fungování ledviny, i když počet léků a jejich dávky se mohou snižovat. Po transplantaci ledvin lze pracovat, pokud nejsou závažné komplikace, a je to i žádoucí, protože cílem transplantace je vrátit člověka do normálního života.
Jak dlouho transplantovaná ledvina vydrží?
Transplantovaná ledvina vydrží různě dlouho, někomu desítky let, někomu bohužel i jen pár měsíců – závisí to na komplikacích, na spolupráci nemocného a na štěstí. Nejlepší jsou výsledky transplantací ze živého dárce před zahájením dialýzy, kdy po 10 letech pracuje ještě 90% ledvin. Při transplantaci ze zemřelého dárce před zahájením dialýzy zůstává po 10 letech činných ještě 80% ledvin. S délkou trvání dialýzy se výsledky transplantací poněkud zhoršují.
Co mohu udělat pro to, aby mi nová ledvina vydržela co nejdéle?
Nejdůležitější je užívat pravidelně imunosupresiva – léky proti odhojení ledviny (rejekci) v dávkách předepsaných lékařem, dostatečně pít – nejlépe 2,5-3 litry tekutin denně, pokud Váš lékař neřekne jinak, a nahlásit každou možnou zdravotní komplikaci (často stačí telefonicky). Dále je velmi důležité nekouřit, hlídat si krevní tlak a případně užívat svědomitě léky na jeho snížení (a stejně tak i další předepsané léky), držet dietu k udržení správné tělesné hmotnosti a k zabránění vzestupu krevních tuků a pokud nemá lékař námitky, pravidelně sportovat.
Pro koho je transplantace ledviny vhodná?
Transplantace ledviny je vhodná metoda pro nemocné se selháním ledvin, kteří již jsou nebo v nejbližší době by museli být dialyzováni, transplantaci si přejí, uvědomují si její rizika i přínos a u kterých při předtransplantačním vyšetření nebyla nalezena žádná překážka transplantace. Samotný věk není překážkou transplantace, záleží na stavu organismu.
A pro koho je transplantace nevhodná? Jaké jsou její kontraindikace?
Transplantaci nelze v žádném případě provést při akutním infekčním onemocnění (nachlazení, chřipce apod.), aktivní tuberkulóze, maligním nádoru, HIV-pozitivitě nebo při závažném neřešitelném postižení jiných orgánů včetně srdečně-cévního systému, které by příliš komplikovalo potransplantační průběh. U nádorů je potřeba vyčkat podle typu nádoru 2-5 let od jejich odstranění. Obezita s BMI > 35 (vysvětlení a výpočet najdete zde) také může být překážkou transplantace. Také u některých ledvinných onemocnění je pravděpodobnost poškození transplantované ledviny tak veliká, že se transplantace také nedoporučuje.
Jaké má výhody a nevýhody oproti krevní nebo břišní dialýze?
Transplantace ledviny je přirozenější než dialýza a množství zdravotních komplikací je nižší než u dialyzovaných. Transplantace ledviny dokonce oproti dialýze prodlouží život o několik let. Po úspěšné transplantaci mohou žít nemocní téměř normální život, pokud užívají pravidelně léky a dodržují všechna doporučení lékaře. Cítí se lépe, mohou pracovat, cestovat, sportovat, ženy mohou mít děti. S těhotenstvím je ale vhodné vyčkat 2 roky po transplantaci a plánovat je, pokud je funkce ledviny dobrá.
Pro nemocné v horším zdravotním stavu, se zhoubným onemocněním nebo s neodstranitelnou dlouhodobou infekcí může být dialýza šetrnější než transplantace. Podávání léků proti odhojení ledviny totiž velmi výrazně oslabuje systém obranyschopnosti těla, což by se mohlo projevit výrazným vzplanutím dosud málo výrazné infekce nebo rychlým rozšířením zhoubného onemocnění. Také samotná operace a potransplantační období by mohly být např. pro pacienty s vážným onemocněním srdce a cév příliš rizikové.
Jaké mohou být komplikace transplantace ledviny? A jak je poznám?
V prvních dnech nebo týdnech po transplantaci vznikají komplikace především v důsledku samotné operace. Patří sem špatná průchodnost cév či močovodu nebo naopak jejich netěsnění s krvácením nebo únikem moče, hromadění mízy v okolí transplantované ledviny nebo infekce operační rány. Další komplikace souvisejí s podávanými léky, především s imunosupresívy – v důsledku nezbytného potlačení činnosti systému obranyschopnosti těla (imunity) je např. větší sklon k infekcím. Některá imunosupresíva zvyšují riziko rozvoje cukrovky, jiná mají jako častý nežádoucí účinek průjmy atd. Nová ledvina také nemusí pracovat tak dobře, jak by měla. Kromě uvedených komplikací může být příčinou také rejekce, tedy odhojování (odmítání) ledviny. Všechny tyto komplikace se objevují nejčastěji v prvních týdnech po transplantaci, kdy je nemocný ještě většinou v nemocnici nebo alespoň dojíždí na časté kontroly.
V pozdější době, měsíce a roky po transplantaci, je možný vznik náhlé (akutní) rejekce nebo pomalé zhoršování činnosti ledviny zvané dříve vleklá (chronická) rejekce (dnes pro tento stav lékaři používají pojem chronická transplantační nefropatie). Podezření na rejekci většinou vzniká pouze z krevních odběrů, jen málokdy při akutní rejekci může být ledvina citlivá a zvětšená. Rejekce se potvrzuje biopsií ledviny.
Ledvina také může onemocnět chorobou, která vedla k poškození vlastních ledvin, např. glomerulonefritidou. I to se pozná většinou jen z odběrů krve a moče. V souvislosti s užíváním imunosupresív je větší sklon k infekcím, které se mohou projevit zvýšenými teplotami, horečkami, třesavkami, únavou, průjmy, kašlem, dušností či žloutenkou, někdy je ale odhalí jen vyšetření krve či moče. Některá imunosupresíva mohou vést m.j. ke vzniku nebo zhoršení cukrovky nebo k poškození kostí. Dlouhodobé (ale nevyhnutelné) podávání imunosupresív zvyšuje nebezpečí vzniku nádorů. Transplantovaní mají také vysoké riziko srdečně-cévních chorob, tedy nebezpečí vzniku např. srdečního infarktu, mozkové příhody apod., i když toto riziko je menší než u dialyzovaných. Proto by transplantovaní neměli kouřit a měli dodržovat další zásady zdravého životního stylu s dostatkem pohybu a omezením tuků (hlavně živočišných), volných cukrů a energie v dietě.
A co bude, pokud mi v budoucnu transplantovaná ledvina selže?
Pokud ledvina selže, je možné přejít na léčbu krevní nebo břišní dialýzou. Při selhání ledviny se vysazují imunosupresíva a často je dříve nebo později nutné odstranit nefunkční transplantovanou ledvinu, protože bolí nebo způsobuje zánět v těle. Po novém přešetření je často možné zvážit novou transplantaci ledviny.
Jste po transplantaci ledviny? Nebo se na ni chystáte? Jak prožíváte nebo jste prožívali čekání na ledvinu, samotnou transplantaci, časné potransplantační období, komplikace? Jak se Vám s novou ledvinou žije? Jaké máte zkušenosti s Vaším lékařem a ostatním personálem? Budeme rádi za komentáře pod článkem.
Transplantace je komplexní proces, ale u správně vybraných pacientů má vysokou úspěšnost a zásadní pozitivní dopad na život.
Co dále si o ledvinách přečíst?
- Jak nejlépe chránit svoje ledviny?
- O nejčastějších nemocích ledvin
- Diabetická nefropatie (diabetické onemocnění ledvin) – co je to – příznaky, příčiny a léčba
- Jak bolí ledviny? A co znamená bolest ledvin?
VIDEO: TRANSPLANTACE LEDVINY – dokument
Sponzorováno
Zdroj článku a studie na toto téma
- Mnoho studií o transplantaci ledvin Seznam lékařských výzkumných studií o transplantaci ledvin
Sponzorováno
Autor článku
Líbil se vám náš článek? Sdílejte ho, uděláte nám radost
Štítky: Ledviny, Operace, Transplantace orgánů
Přečtěte si také naše další články

